胶质母细胞瘤
膠質母細胞瘤(拉丁語:),又称多形性膠質母細胞瘤(英語:,缩写:GBM),是一種最常見也是最具侵襲性的腦癌。[1]膠質母細胞瘤的體徵和症狀最初呈非特異性。患者可能會出現頭痛、人格改變、覺得噁心、有類似中風等症狀[2],且症狀通常會快速加重,還可能會發展為意識不清[3]。
| 膠質母細胞瘤 Glioblastoma multiforme | |
|---|---|
 | |
| 一位15歲的男性其膠質母細胞瘤WHO-IV級與冠狀MRI之對比 | |
| 类型 | 星形細胞瘤[*]、疾病 |
| 分类和外部资源 | |
| 醫學專科 | 肿瘤学、神經外科 |
| ICD-11 | XH7F82 |
| ICD-10 | C71 |
| ICD-9-CM | 191 |
| ICD-O | M9440/3 |
| OMIM | 137800 |
| DiseasesDB | 29448 |
| eMedicine | neuro/147 med/2692 |
| MeSH | D005909 |
大多數膠質母細胞瘤病例的病因及其預防方法尚未釐清。罕見的危險因素包括遺傳性疾病(例如神經纖維瘤病和李-佛美尼症候群)以及化學治療。[4][5] 雖然膠質母細胞瘤僅占所有腦腫瘤的15%[6],但是膠質母細胞瘤既能夠從正常腦細胞滋生,也能夠從現存低級星形細胞瘤滋生。[7]膠質母細胞瘤的診斷通常通過電腦斷層掃描、核磁共振成像和活體組織切片等進行綜合判定。[8]
對膠質母細胞瘤的治療通常為在外科手術後使用化學療法和放射線療法。[9]替莫唑胺類藥物經常用作對膠質母細胞瘤的化療。[10][11]大劑量類固醇可用於幫助減輕腫脹和減輕症狀。目前尚不清楚完全摘除腫瘤或移除絕大部份的腫瘤對患者較有幫助。[12]
在未經治療的情況下,生存期通常僅剩3個月。[13]膠質母細胞瘤是僅次於腦膜瘤的第二最常見的腦腫瘤。每年每10萬人中約出現3起病例[14]。好發於64歲左右的人,而多見於男性勝於女性。[15][16] 針對此腫瘤的免疫調節劑正在研究中。[17]
迹象和症状
胶质母细胞瘤与其它脑癌一样会导致癫痫、恶心、呕吐、頭疼和轻偏瘫。其中最重要的症状是不断恶化的记忆、性格或者神经衰退。这些症状最主要是由于颞叶和額葉的破坏导致的。具体症状要由肿瘤出现的部位决定,而不是由肿瘤的种类决定。一般这些症状很快就会出现,但是偶然也有一些肿瘤要达到相当大的规模后才会产生症状。
病因
男性患胶质母细胞瘤的比例比女性高,其原因还不清楚[18]。大多数胶质母细胞瘤偶然发生,没有任何遗传因素。胶质母细胞瘤与吸烟[19]、饮食[20]、移动电话[21]或电磁场[22]没有关系。最近有发现它可能和一种病毒,可能[23]或者巨细胞病毒[24]有关。胶质母细胞瘤似乎与游離輻射有轻微关系[25]。有人认为它与建筑中常用的聚氯乙烯有关[26]。最近《柳葉刀》上发表的研究认为工作场所的铅污染会导致脑癌[27]。疟疾与脑癌的发生有联系,似乎说明传染疟疾的瘧蚊也会传染一种病毒或者其它因子导致胶质母细胞瘤[28]。
其它风险因素包括[29]:
发病机制

胶质母细胞瘤的特征是由退化了的细胞包围的壞死组织。这个特征以及增生血管是它与三级星形细胞瘤的区别。
胶质母细胞瘤有四个亚种。97%的“经典”亚种肿瘤携带特别多的表皮生长因子受体基因,这个基因的表现比一般情况要强。在这个亚种中在其它胶质母细胞瘤一般变异的基因很少变异[30]。与这个经典亚种相反的颈板亚种中基因的变化强烈。充质亚种的特征是神经纤维瘤I型基因的变异率高,而表皮生长因子受体的边线不较其它亚种特殊[31]。
胶质母细胞瘤一般产生于中枢神经系统的白质裡,它们生长迅速,能够在产生症状前就长到很大的幅度。10%以下是从纤维性星形细胞瘤或间变性星形细胞瘤中衍生出来的,它们的生长速度比较慢。这样的胶质母细胞瘤被称为衍生胶质母细胞瘤。它们的患者一般比较年轻(平均年龄45岁,一般胶质母细胞瘤患者的平均年龄为62岁)[32]。胶质母细胞瘤能够蔓延到脑膜或脑室系统壁,导致腦脊液中蛋白质含量过高(>每分升100毫克),偶尔还会导致脑脊液细胞异常增多到10至100枚细胞,其中大多数为淋巴细胞。被带入脑脊液的恶性细胞能扩散到脊髓或脑膜神经胶质瘤。但是胶质母细胞瘤极少遠端轉移到中樞神經系統以外。约50%的胶质母细胞瘤占据一个半脑的一叶以上或者扩散到两个半脑。这样的肿瘤一般产生于大脑,他们很少体现出经典的入侵到胼胝体的现象,形成蝴蝶状神經膠質瘤。
由于出血、坏死以及年龄的不同胶质母细胞瘤的形状可能多样。X射线计算机断层成像一般显示一团带有一个极其紧密的核的不均匀物质,核的周围往往现实多个由于水肿造成的环。肿瘤本身的质量加上水肿会对脑室壁产生压力,导致腦水腫。
在胶质母细胞瘤中发现有具有类似干细胞特征的癌细胞[33]。
诊断
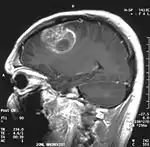
使用核磁共振成像胶质母细胞瘤往往呈环状,但是这个形状并不一定就是胶质母细胞瘤了,因为膿瘡、遠端轉移等现象也可能是这个形状[34]。假如核磁共振成像或X射线计算机断层成像怀疑胶质母细胞瘤的话需要通过立体定位活组织检查或开颅手术来获得癌组织进行化验确诊。由于癌症的级别是根据癌最恶化的部位来确定的,检查时可能只获取一个小部分的组织,因而导致把癌的级别划轻。通过灌注核磁共振成像可以确定癌内的血流,使用活体磁共振波谱分析可以测量癌的新陈代谢率,这些手段都可以为核磁共振成像提供帮助,但是最终还是需要组织分析来确诊。
治疗
.jpg.webp)
由于多种原因胶质母细胞瘤的治疗非常困难[35]:
- 癌细胞对经典疗法抵抗力非常强
- 经典疗法可能导致脑伤害
- 脑修补恢复自己的能力有限
- 许多药物无法通过腦血管障壁来对肿瘤起作用
对它的治疗主要在于减轻病状以及姑息性的治疗。
病状治疗
辅助性的治疗目的主要在于减轻症状,提高病人的神经功能。最主要的辅助药物是抗痉挛药物和皮质甾类。
- 历史上90%的胶质母细胞瘤病人获得抗痉挛药物治疗,虽然估计只有约40%的病人需要这个治疗。最近有人开始建议医生不要预防性地给病人用药,而是等到病人出现痉挛后再开始用药[36]。与放射疗法同时服用苯妥英钠的病人可能产生强烈的皮肤反应,包括多形性红斑和史蒂芬斯-強森症候群。
- 皮质甾类一般是地塞米松,每四至六小时用四至十毫克,可以降低水肿、降低颅腔内的压力,减轻头疼和晕眩。
姑息性治疗
姑息性治疗一般用来提高病人的生活质量,以及为病人获得尽可能长的生命时间。它包括外科手术、放射线疗法和化学疗法。一般使用手术尽量切除最大量可以切除的肿瘤,加上聚焦的射线以及化学疗法。一般来说切除部分越大病人的生存率越高。
外科手术
外科手术是针对胶质母细胞瘤的第一步。平均每个胶质母细胞瘤含有1011枚细胞,手术后一般减少到109枚。手术的目的在于获取化验用的组织、消除部分肿瘤质量导致的压力、刈除防止肿瘤对放射疗法和化学疗法产生抵抗能力以及延长病人的寿命。
切除的肿瘤组织越多越好。切除98%以上的肿瘤组织可以大大延长病人保持健康的时间[37]。使用氨基乙酰丙酸荧光染色可以获得几乎切除整个初始肿瘤的可能性[38]。但是由于在确诊时胶质母细胞瘤细胞已经扩散到整个脑,因此即使能够切除所有可见肿瘤部分大多数病人的脑中后来肿瘤依然会恢复,有时直接在原来的地方,有时在别的地方。手术后一般使用其它手段如放射治疗来防止或者减慢肿瘤的恢复。
放射线疗法
手术后对待胶质母细胞瘤最常见的疗法是放射线疗法。在1970年代初的一份研究里303名胶质母细胞瘤随意选择获得放射线疗法或者不获得放射线疗法。结果获得放射线疗法的病人平均比没有获得放射线疗法的病人的存活时间长一倍[39]。此后的临床研究以手术和手术后的放射线疗法为主。放射线疗法后肿瘤平均含107枚细胞。对整个脑进行放射线疗法不比精确和局限的三维聚焦疗法的结果强[40]。最佳放射量在60至65格雷间[41]。
有测试硼中子俘获治疗作为另一种治疗方法的试验,但是这种疗法很少用。
化学疗法
在放射线疗法能够延长生命甚至治愈癌症的癌里化学疗法加放射线疗法比仅适用放射线疗法好。这样的癌症包括颈癌、喉癌等。因此有过一些大型的临床试验来看使用化学疗法加放射线疗法时候能够改善胶质母细胞瘤的生存时间。大多数这些研究没有能够证明附加化学疗法的用处。但是一个对575名病人的大型临床试验从病人中随意挑出了一些施加替莫唑胺化学疗法。结果发现没有进行化学疗法的病人平均生存时间为12.1个月,而使用化学疗法的病人的存活时间为14.6个月[42]。这个疗法今天属于胶质母细胞瘤的标准疗法[43][44] 。替莫唑胺似乎使腫瘤細胞對放射線療法更敏感[45]。
对高级胶质母细胞瘤使用大量替莫唑胺会导致轻度中毒,但是其结果并不比标准药量好[46]。
美国食品药品监督管理局根据两项研究的结果批准在标准疗法后对胶质母细胞瘤病人使用安维汀。这两项研究显示安维汀可以减小胶质母细胞瘤。在第一项研究中28%的病人的胶质母细胞瘤缩小,38%至少幸存了一年,43%至少幸存了六个月,在这段时间里他们的病情没有恶化[47]。与肠癌、肺癌等不同的是这些研究显示使用化学疗法辅助安维汀并不能改善效果。安维汀能够削弱脑水肿及其导致的病状。有可能安维汀的效果主要是针对脑水肿而不是针对肿瘤本身的。有些病人实际上并没有剩下的肿瘤了,但是由于此前的放射线疗法他们有脑水肿,或者两者都有,在这两种情况下安维汀都有效。
复发
长期不复发是可能的,但一般来说胶质母细胞瘤会复发,一般在原址附近三厘米处内,10-20%的情况下在别的地方。更多手术和复发后强烈地区性治疗能够改善病情[52]。
預後
不做任何治疗确诊后病人的存活中位數为三个月,一般经过治疗后可以延长到一到两年。病人的年龄越高其预测越糟糕。死亡一般是由于脑水肿或者不断增高的颅腔压导致的[53]。
假如初始的卡氏评分比较好以及O(6)-甲基鸟嘌呤DNA甲基转移酶甲基化的话那么存活率会比较高[53]。医院可以对胶质母细胞瘤进行DNA测试,看O(6)-甲基鸟嘌呤DNA甲基转移酶基因的啟動子是否被甲基化了。甲基化的病人的长期预测比没有甲基化的病人要好得多[54]。这个基因特征是病人固有的,目前无法使用医疗手段来改变。
获得手术、放射线和替莫唑胺治疗的病人的预测也比较好[53]。但是至今为止为什么有些病人存活得比较长还不清楚。
加利福尼亚大学洛杉矶分校的神经病理学系发表了他们的病人的实际存活数据[55]。这是美国唯一一个发表他们的病人实际数据的研究所。他们也列出了用来治疗胶质母细胞瘤的化学疗法药品的数据。
根据一份2003年的研究胶质母细胞瘤的预测可以根据卡氏评分、年龄和疗法分三个亚组[56]:
| 级别 | 定义 | 存活时间中位數 | 一年存活率 | 三年存活率 | 五年存活率 |
|---|---|---|---|---|---|
| III | 50岁以下,卡氏评分≥ 90 | 17.1个月 | 70% | 20% | 14% |
| IV | 50岁以下,卡氏评分< 90 | 11.2个月 | 46% | 7% | 4% |
| 50岁以上,卡氏评分≥ 70,手术切除,神经功能良好 | |||||
| V + VI | 50岁以上,卡氏评分≥ 70,手术切除,神经功能不良 | 7.5个月 | 28% | 1% | 0% |
| 50岁以上,卡氏评分≥ 70,无手术 | |||||
| 50岁以上,卡氏评分< 70 |
注釋
- Bleeker, Fonnet E.; Molenaar, Remco J.; Leenstra, Sieger. . Journal of Neuro-Oncology. 2012, 108 (1): 11–27. PMC 3337398
 . PMID 22270850. doi:10.1007/s11060-011-0793-0.
. PMID 22270850. doi:10.1007/s11060-011-0793-0. - Young, RM; Jamshidi, A; Davis, G; Sherman, JH. . Annals of translational medicine. June 2015, 3 (9): 121. PMID 26207249.
- . World Health Organization. 2014: Chapter 3.8. ISBN 9283204298.
- Gallego, O. . Current oncology (Toronto, Ont.). August 2015, 22 (4): e273–81. PMID 26300678.
- Hart, MG; Garside, R; Rogers, G; Stein, K; Grant, R. . The Cochrane database of systematic reviews. 30 April 2013, 4: CD007415. PMID 23633341.
- Van Meir, E. G.; Hadjipanayis, C. G.; Norden, A. D.; Shu, H. K.; Wen, P. Y.; Olson, J. J. . CA: A Cancer Journal for Clinicians. 2010, 60 (3): 166–93. PMC 2888474
 . PMID 20445000. doi:10.3322/caac.20069.
. PMID 20445000. doi:10.3322/caac.20069. - Schapira, Anthony H.V. . Philadelphia: Mosby Elsevier. 2007: 1336 [2017-11-17]. ISBN 9780323070539. (原始内容存档于2017-07-29).
- . National Cancer Institute. 9 December 2015 [23 December 2015]. (原始内容存档于2015-12-24).
- Ohgaki, H; Kleihues, P. . Journal of neuropathology and experimental neurology. 2005, 64 (6): 479–89. PMID 15977639.
- Zheng, T; Cantor, KP; Zhang, Y; Chiu, BC; Lynch, CF. . Cancer epidemiology, biomarkers & prevention. 2001, 10 (4): 413–4. PMID 11319186.
- Huncharek, Michael; Kupelnick, Bruce; Wheeler, Lamar. . Journal of Environmental Pathology, Toxicology and Oncology. 2003, 22: 129–37. doi:10.1615/JEnvPathToxOncol.v22.i2.60.
- Inskip, Peter D.; Tarone, Robert E.; Hatch, Elizabeth E.; Wilcosky, Timothy C.; Shapiro, William R.; Selker, Robert G.; Fine, Howard A.; Black, Peter M.; Loeffler, Jay S. . New England Journal of Medicine. 2001, 344 (2): 79–86. PMID 11150357. doi:10.1056/NEJM200101113440201.
- Savitz, David A.; Checkoway, Harvey; Loomis, Dana P. . Epidemiology. 1998, 9 (4): 398–404. PMID 9647903. doi:10.1097/00001648-199807000-00009.
- Vilchez, R; Kozinetz, CA; Arrington, AS; Madden, CR; Butel, JS. . The American Journal of Medicine. 2003, 114 (8): 675–84. PMID 12798456. doi:10.1016/S0002-9343(03)00087-1.
- "Target acquired" (页面存档备份,存于),《经济学人》,2008年5月29日
- Cavenee, WK. . Journal of neurosurgery. 2000, 92 (6): 1080–1. PMID 10839286.
- . [2010-11-23]. (原始内容存档于2016-03-03).
- Van Wijngaarden, Edwin; Dosemeci, Mustafa. . International Journal of Cancer. 2006, 119 (5): 1136–44. PMID 16570286. doi:10.1002/ijc.21947.
- Lehrer, Steven. . Medical Hypotheses. 2010, 74 (1): 167–8. PMID 19656635. doi:10.1016/j.mehy.2009.07.005.
- 胶质母细胞瘤 (页面存档备份,存于),西乃山医院
- Hayden, Erika Check. . Nature. 2010, 463 (7279): 278. PMID 20090720. doi:10.1038/463278a.
- Kuehn, B. M. . JAMA: the Journal of the American Medical Association. 2010, 303 (10): 925–7. PMID 20215599. doi:10.1001/jama.2010.236.
- Ohgaki, Hiroko; Kleihues, Paul. . Cancer Science. 2009, 100 (12): 2235. PMID 19737147. doi:10.1111/j.1349-7006.2009.01308.x.
- Murat, A.; Migliavacca, E.; Gorlia, T.; Lambiv, W. L.; Shay, T.; Hamou, M.-F.; De Tribolet, N.; Regli, L.; Wick, W. . Journal of Clinical Oncology. 2008, 26 (18): 3015–24. PMID 18565887. doi:10.1200/JCO.2007.15.7164.
- Smirniotopoulos, J. G.; Murphy, F. M.; Rushing, E. J.; Rees, J. H.; Schroeder, J. W. . Radiographics. 2007, 27 (2): 525–51. PMID 17374867. doi:10.1148/rg.272065155.
- Lawson, H. Christopher; Sampath, Prakash; Bohan, Eileen; Park, Michael C.; Hussain, Namath; Olivi, Alessandro; Weingart, Jon; Kleinberg, Lawrence; Brem, Henry. . Journal of Neuro-Oncology. 2006, 83 (1): 61–70. PMID 17171441. doi:10.1007/s11060-006-9303-1.
- Stevens, Glen H. J. . Current Neurology and Neuroscience Reports. 2006, 6 (4): 311–318. PMID 16822352. doi:10.1007/s11910-006-0024-9.
- Lacroix, Michel; Abi-Said, Dima; Fourney, Daryl R.; Gokaslan, Ziya L.; Shi, Weiming; Demonte, Franco; Lang, Frederick F.; McCutcheon, Ian E.; Hassenbusch, Samuel J. . Journal of Neurosurgery. 2001, 95 (2): 190–8. PMID 11780887. doi:10.3171/jns.2001.95.2.0190.
- Stummer, W; Pichlmeier, U; Meinel, T; Wiestler, O; Zanella, F; Reulen, H; Ala-Glioma Study, Group. . The Lancet Oncology. 2006, 7 (5): 392–401. PMID 16648043. doi:10.1016/S1470-2045(06)70665-9.
- Walker, Michael D.; Alexander, Eben; Hunt, William E.; MacCarty, Collin S.; Mahaley, M. Stephen; Mealey, John; Norrell, Horace A.; Owens, Guy; Ransohoff, Joseph. . Journal of Neurosurgery. 1978, 49 (3): 333–43. PMID 355604. doi:10.3171/jns.1978.49.3.0333.
- Showalter, Timothy N.; Andrel, Jocelyn; Andrews, David W.; Curran Jr., Walter J.; Daskalakis, Constantine; Werner-Wasik, Maria. . International Journal of Radiation OncologyBiologyPhysics. 2007, 69 (3): 820–824. PMID 17499453. doi:10.1016/j.ijrobp.2007.03.045.
- Fulton, DS; Urtasun, RC; Scott-Brown, I; Johnson, ES; Mielke, B; Curry, B; Huyser-Wierenga, D; Hanson, J; Feldstein, M. . Journal of neuro-oncology. 1992, 14 (1): 63–72. PMID 1335044.
- Stupp, Roger; Mason, Warren P.; Van Den Bent, Martin J.; Weller, Michael; Fisher, Barbara; Taphoorn, Martin J.B.; Belanger, Karl; Brandes, Alba A.; Marosi, Christine. . New England Journal of Medicine. 2005, 352 (10): 987–996. PMID 15758009. doi:10.1056/NEJMoa043330.
- Mason, Warren P.; Mirimanoff, René O.; Stupp, Roger. . Progress in Neurotherapeutics and Neuropsychopharmacology. 2006, 1: 37–52. doi:10.1017/S1748232105000054.
- . [2007-09-15]. (原始内容存档于2007-08-15).
- Chamberlain, Marc C.; Glantz, Michael J.; Chalmers, Lisa; Horn, Alixis; Sloan, Andrew E. . Journal of Neuro-Oncology. 2006, 82 (1): 81–3. PMID 16944309. doi:10.1007/s11060-006-9241-y.
- Dall’oglio, Stefano; D’amico, Anna; Pioli, Fabio; Gabbani, Milena; Pasini, Felice; Passarin, Maria Grazia; Talacchi, Andrea; Turazzi, Sergio; Maluta, Sergio. . Journal of Neuro-Oncology. 2008, 90 (3): 315–9. PMID 18688571. doi:10.1007/s11060-008-9663-9.
- . [2010-11-23]. (原始内容存档于2009-05-15).
- Ghebeh, H; Bakr, MM; Dermime, S. . Hematology/oncology and stem cell therapy. 2008, 1 (1): 1–2. PMID 20063521.
- Moviglia, GA; Carrizo, AG; Varela, G; Gaeta, CA; Paes De Lima, A; Farina, P; Molina, H. . Hematology/oncology and stem cell therapy. 2008, 1 (1): 3–13. PMID 20063522.
- A prospective, randomized, open-label, phase III clinical trial of NovoTTF-100A versus best standard of care chemotherapy in patients with recurrent glioblastoma. – Stupp et al. 28 (18): LBA2007 – ASCO Meeting Abstracts. Meeting.ascopubs.org (2010-06-20). 2010-10-19.
- http://www.cancer.gov/search/ViewClinicalTrials.aspx?cdrid=647437&version=HealthProfessional&protocolsearchid=8237659%5B%5D
- Nieder, C; Adam, M; Molls, M; Grosu, A. . Critical Reviews in Oncology/Hematology. 2006, 60 (3): 181–93. PMID 16875833. doi:10.1016/j.critrevonc.2006.06.007.
- Krex, D.; Klink, B.; Hartmann, C.; Von Deimling, A.; Pietsch, T.; Simon, M.; Sabel, M.; Steinbach, J. P.; Heese, O. . Brain. 2007, 130 (Pt 10): 2596–606. PMID 17785346. doi:10.1093/brain/awm204.
- Martinez, Ramon; Schackert, Gabriele; Yaya-Tur, Ricard; Rojas-Marcos, Iñigo; Herman, James G.; Esteller, Manel. . Journal of Neuro-Oncology. 2006, 83 (1): 91–3. PMID 17164975. doi:10.1007/s11060-006-9292-0.
- University of California, Los Angeles Neuro-Oncology : How Our Patients Perform : Glioblastoma Multiforme [GBM] (页面存档备份,存于). Neurooncology.ucla.edu. 2010-10-19.
- Shaw, E; Seiferheld, W; Scott, C; Coughlin, C; Leibel, S; Curran, W; Mehta, M. . International Journal of Radiation OncologyBiologyPhysics. 2003, 57: S135–6. doi:10.1016/S0360-3016(03)00843-5.
外部連結
| 维基共享资源中相关的多媒体资源:胶质母细胞瘤 |
- Information 胶质母细胞瘤,美国脑肿瘤协会
- Information about Glioblastoma Multiforme (GBM) from the American Brain Tumor Association
- 图像库
- AFIP Course Syllabus - Astrocytoma WHO Grading Lecture Handout
- Targeting Cancer Cells with Nanoparticles