女性不孕症
女性不孕症是發生在女子身上的不孕癥,全球有近5千萬女性受此困擾[2],盛行率在南亞、撒哈拉以南非洲、北非及中東、中歐及東歐和中亞等地區最高[2]。不孕的原因很多,包括(但不限)營養、疾病及其他子宮結構上的異常等。世界各地都有女性不孕的問題,但因文化和社會差異而產生不同的對待態度。
| 女性不孕症 Female infertility | |
|---|---|
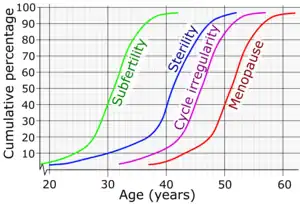 | |
| 女性出現生育力低下、不孕、月經不規則及更年期的累積比例及平均手齡[1] | |
| 分类和外部资源 | |
| 醫學專科 | 婦科學 |
| ICD-11 | GA31 |
| ICD-10 | N97.0 |
| ICD-9-CM | 628.9、628.8 |
| DiseasesDB | 4786 |
| MedlinePlus | 001191 |
| eMedicine | 274143 |
成因
女性不孕症的成因,基本上可以依後天疾病、先天遺傳或依受影響的身體部位分類。
雖然病因可以分為先天或後天,但女性不孕症通常多少都受先天与后天因素組合影響。而且,具有任何女性不孕症的單一风险因子(如,吸烟,下面另外補充),不一定就會造成不孕。就算女性確實不孕,就算她現在(或曾經)具有某個風險因子,也無法確認一定是它造成的。
後天
根據美國生殖醫學協會(ASRM)的研究,年齡、吸烟、性病、體重過輕或是過重都會影響女性生育能力[3]。
廣義的來看,後天因素包括所有與突变無關的因素,甚至包括胚胎發育期在子宮內接觸到毒素,可能在成年數年後才出現不孕的症狀。
年齡
女性的生育力受其年齡影響。女性初潮的平均年齡在12至13歲(美國約是12.5歲[4],加拿大是12.72歲[5],英國是12.9歲[6])。月經初潮之後的女性,頭一年的月經週期中,80%的月經週期無排卵;第三年時,有50%的月經週期無排卵;第六年則降到10%[7]。女性生育力高峰出現在20歲初期到中期,之後開始下降,35歲之後下降速度變快。因各研究結果不同,仍無法準確估算特定女性在特定年齡的受孕機率。年齡較長的夫妻成功受孕的機率和許多因素有關,除了女性生育力外,也包括女性的整體健康情形和男性伴侶的生育力。
吸烟
吸菸對卵巢有害,受害程度和吸菸(或暴露在二手菸環境中)的總量及持續時間有關。尼古丁以及其他有害的化學物質會影響身體產生雌激素的能力(負責調節卵泡生成及排卵)。此外,吸菸也會影響卵泡生成、胚胎運輸、子宮內膜容受性及血管新生、子宮血流及子宮肌層[8],有些損害是不可逆的,但戒菸能避免後續損害發生[9]。吸菸者不孕的機率比不吸菸者高60%[10]。接受體外人工受精,吸菸會減少活產機率34%和增加流產機率30%[10]。而且女性吸菸者的更年期會提早約1至4年[11]。
體重及飲食失調
不孕的女性中,12%有体重不足或超重的情形。除了基本生殖器官外,脂肪細胞也會分泌雌激素[12]。體脂肪過多,會產生過多雌激素,使身體產生類似避孕的反應,降低懷孕的可能性[9]。而體脂肪過少會使雌激素產量不足,影響月經週期[9]。体重不足或是超重的女性都容易發生月經週期不規則,合併排卵異常或不排卵[9]。幼年時充足的營養也是日後正常生育力的來源[13]。
一個美國研究指出,不孕的女性中有20%曾經或現在有飲食失調的問題,這個比例比正常人的終生盛行率多五倍[14]。
2010年的一篇回顧性研究指出體重過重或是肥胖的低生育力女性,接受生育治療時,成功機率較低、併發症較多且費用更高[15]。假設有1000名接受生育治療的無排卵女性,若體重正常,研究預估約會有800個活產;但若體重過重或肥胖,約會有690個活產。若是正常排卵的女性,若體重正常會有700個活產,體重過重會有550個,而肥胖的會有530個活產[16]。對過重和肥胖女性而言,若無排卵,每次活產所需費用比正常體重女性多54%和100%;若正常排卵,則分別多44%和70%[16]。
輻射
輻射暴露造成不孕的風險增加,也和暴露的頻率、輻射功率以及時間長短有關。已有資料指出放射線療法會造成不孕[17],謠傳5G 毫米波可能造成不孕。
卵巢吸收的輻射量決定不育是否發生。高劑量會破壞卵巢中部分或全部的卵子,並可能導致不孕或早期停經。
化療
化療導致不孕的風險很高。不孕風險高的化療藥物有丙卡巴肼以及其他烷基化藥物,例如環磷酰胺、異環磷酰胺、白消安、美法崙、苯丁酸氮芥和氮芥[18]。不孕風險中等的化療藥物有阿黴素和含鉑類藥物(例如順鉑和卡鉑)[18]。另外一方面,生殖毒性風險低的化療藥物包括植物提煉的物質(如長春新鹼和長春鹼)、抗生素(如博來黴素和放線菌素)及抗代謝物(如甲氨蝶呤、巰基嘌呤和5-氟尿嘧啶)[18]。
化療引起的女性不孕主因是原始卵泡消失造成的卵巢早衰[19]。消失不一定是化療藥物本身直接的作用,但可能源自為了取代受損卵泡而造成的生長加速[19]。在經過三個療程的化療後,竇卵泡計數減少。然而在四個療程後,促卵泡激素(FSH)會達到停經時的濃度[20]。化療後的其它荷爾蒙的變化包括抑制素 B和抗穆氏管荷爾蒙濃度下降[20]。
免疫性不孕
抗精子抗體(ASA)造成的不孕,在不孕伴侶中約占10%至30%[22]。抗精子抗體會直接攻擊精子上的表面抗原,這會影響精子的活動力及其在女性生殖道中移動的能力、阻礙精子的獲能作用和頂體反應、抑制受精、影響胚胎著床以及後續的生長及發育。女性形成抗精子抗體的危險因子包括:免疫調節機制錯亂、感染、黏膜完整性破損、受到強姦或是進行沒有防護措施的肛交或口交[22][23]。
其他後天因素
- 腹膜腔手術後的沾黏是女性後天型不孕的主要原因之一[24]。可以減少沾黏範圍及嚴重度的一般手術原則包括:使用侵入性較小的術式、使用較少異物或減少局部缺血的程度。不過2012年的統合分析發現支持此手術原則的研究實證並不充分[24]。
- 糖尿病。一篇有關第一型糖尿病的回顧研究指出:就算有現代化的治療,女性糖尿病患者的不孕風險還是比較高,反映在青春期及初經的後延、月經不規則(特別是月經過少)、輕微的高雄激素血症、多囊卵巢綜合症、活產比例較低,以及更年期可能更早到來[25]。動物模型發現糖尿病會造成分子層級上的異常,包括:瘦蛋白、胰岛素及親吻素訊息傳遞上的異常[25]。
- 乳糜泻。乳糜泻的非消化道症狀可能包含不孕(如:初經延遲、閉經、不孕或是提早進入更年期)和妊娠併發症(如:宫内生长受限〔IUGR〕、小于胎龄〔SGA〕的胎兒、反覆流產、嬰兒早產或出生体重過輕)。不過,无麸质饮食可能會降低以上風險。有些作者認為,若有女性有原因不明的不孕、多次流產或是宫内生长受限,需要評估是否可能合併乳糜泻[26][27]。
- 明顯的肝臟或腎臟疾病。
- 血栓形成體質[28][29]。
- 吸食大麻。大麻會干擾内源性大麻素系统,可能會造成不孕[30]。
- 輻射,像是放射線療法。能造成女性永久不孕的卵巢輻射劑量隨年齡而異:出生時暴露 20.3 Gy,十歲時暴露 18.4 Gy,二十歲時 16.5 Gy,三十歲時 14.3 Gy[31]。在全身放療後,10-14%的患者性腺功能會恢復正常,但之後進行骨髓移植的患者,其懷孕比例低於2%[32][33]。
遺傳因素
許多基因的突變會造成不孕,如下表所示。還有其它情況與女性不孕有關,它們可能是基因病變引發,但尚未找到致病的單一基因,例如苗勒管发育不全(MRKH)[34]。最後,還有不知為數多少的基因突變會造成生育力低下,它們可能受其它額外因素(如:環境)影響而造成完全不孕。
造成女性不孕的染色体畸变包括了特纳氏综合征。特纳氏症的女性患者,需由其他婦女捐卵完成人工生育[35]。
有些基因或染色体異常可能會導致間性,例如雄激素不敏感症。
| 基因 | 編碼的蛋白質 | 缺乏的影響 | |
|---|---|---|---|
| BMP15 | 骨塑型蛋白 15 | 高促性腺激素性卵巢衰竭(POF4) | |
| BMPR1B | 骨塑型蛋白受體 1B | 卵巢功能障礙、高促性腺激素性性腺功能低下症、肢端肢中部骨骺軟骨發育不良(acromesomelic chondrodysplasia) | |
| CBX2、M33 | 染色盒蛋白質同源物 2(Chromobox protein homolog 2)、果蠅多梳家族蛋白(Drosophila polycomb class) |
體染色體 46,XY 男變女的性別轉換(表現型上是正常女性) | |
| CHD7 | 染色質結構域解旋酶DNA结合蛋白7(Chromodomain-helicase-DNA-binding protein 7) | CHARGE聯合畸形及卡门氏症候群(KAL5) | |
| DIAPH2 | DIAPH2蛋白 | 高促性腺激素性卵巢早衰(POF2A) | |
| FGF8 | 成纖維細胞生長因子 8 | 嗅覺正常的低促性腺激素性性腺功能低下症及卡門氏症候群(KAL6) | |
| FGFR1 | 成纖維細胞生長因子受體 1 | 卡门氏症候群(KAL2) | |
| HFM1 | 原發性卵巢功能衰竭[37] | ||
| FSHR | 促卵泡激素受体 | 高促性腺激素性性腺功能低下症及卵巢过激综合征 | |
| FSHB | 促卵泡激素β亚基 | 促卵泡激素不足,原發性無月經症及不孕 | |
| FOXL2 | FOX蛋白L2 | 和第一型先天性家族性瞼口狹小症(BPES)有關的孤立性卵巢早衰(POF3); FOXL2 402C 變成 G 的突變和卵巢顆粒細胞瘤有關 | |
| FMR1 | X染色體脆折症 | 和潛在突變有關的卵巢早衰(POF1) | |
| GNRH1 | 促性腺激素释放激素 | 嗅覺正常的低促性腺激素性性腺功能低下症(nHH) | |
| GNRHR | GnRH受體 | 低性腺激素性性腺功能減退症 | |
| KAL1 | 卡门氏症候群 | 低促性腺激素性性腺功能低下症及失眠,X染色體串聯的卡门氏症候群(KAL1) | |
| KISS1R,GPR54 | KISS1受體 | 低促性腺激素性性腺功能低下症 | |
| LHB | 黄体生成素β亚基 | 性腺功能低下症及假雌雄同体 | |
| LHCGR | 黄体生成素/绒毛膜促性腺激素受体 | 高促性腺激素性性腺功能低下症(luteinizing hormone resistance) | |
| DAX1 | 劑量敏感的性別轉換,先天肾上腺发育不全,位於X染色體的基因1 | X染色體串聯先天性腎上腺發育不全,合併低促性腺激素性性腺功能低下症;劑量敏感由男變女的性別轉換 | |
| NR5A1,SF1 | 類固醇生成因子1 | 46,XY 男變女的性別轉換,性腺退化,先天性脂質腎上腺增生;46,XX性腺發育不全;及 46,XX 原發性卵巢功能不全 | |
| POF1B | 1B型卵巢早衰 | 促性腺激素過多,原發性無月經(POF2B) | |
| PROK2 | 激肽原 | 正常嗅觉低促性腺激素性性腺功能低下症及卡门氏症候群(KAL4) | |
| PROKR2 | 激肽原受體 2 | 卡门氏症候群(KAL3) | |
| RSPO1 | R-spondin家族,成員1 | 46,XX 女變男的性別轉換(患者有睾丸) | |
| SRY | SRY基因 | 突變產生46,XY 女性;染色體易位產生 46,XX 男性 | |
| SCNN1A | 上皮組織鈉通道(ENaC)的Alpha亞基 | 無義突變導致女性生殖道ENaC的基因表現缺損[38] | |
| SOX9 | SRY相關的HMB盒基因9 | ||
| STAG3 | 基质抗原3 | 卵巢早衰[39] | |
| TAC3 | 速激肽3(Tachykinin 3) | 正常嗅觉低促性腺激素性性腺功能低下症 | |
| TACR3 | 速激肽受体3 | 正常嗅觉低促性腺激素性性腺功能低下症 | |
| ZP1 | 透明帶糖蛋白1 | 形成功能不良的透明帶[40] |
卵巢因素
輸卵管(異位)/腹膜因素
子宮因素
陰道因素
- 陰道痙攣
- 陰道堵塞
診斷
不孕症的診斷始於病史問診及身體檢查。醫療人員可能也會安排以下的檢查:
- 實驗室檢查
- 檢查及影像
基因檢測仍在發展,檢查是否有和女性不孕症有關的基因突變[36]。
一般是由婦產科醫師或是婦女健康專科護理師(WHNP)進行一開始的診斷及治療。若初步治療失敗,可能會轉診給經過生殖內分泌醫師進行專科訓練過的醫師。(在北美)生殖內分泌醫師, 通常是指接受過生殖內分泌科學以及不孕症訓練的婦產科醫師。這些醫師負責處治生殖相關疾病,對象除了婦女外,也包括男性、兒童及青少年。
生殖內分泌及不孕專科的醫療工作聚焦於協助婦女受孕,並且改善可能會造成流產的問題。一般來說,生殖內分泌及不孕專科,並不接受一般助產相關的婦女患者。
定義
女性不孕沒有一致性的定義,因為其定義與社會和身體特徵有關,這些都受文化和情境影響。英國國家健康與照顧卓越研究院(NICE)表示:「如適齡女性在經過一年無避孕措施的陰道性交後還不能懷孕,且無已知的不孕原因時,應和她的伴侶一起接受進一步的醫療診查」[46]。NICE指引也建議超過35歲的女性、臨床上有已知的不孕原因,或具有容易不孕風險的病史,更應該儘早咨詢生育專科醫生[46]。根據世界衛生組織(WHO)的定義,不孕可以描述為無法受孕、維持懷孕,或使胎兒順利生產[55]。世界衛生組織和ICMART對不孕的臨床定義是「一種生殖系統疾病,定義為經過12個月以上規律且無避孕措施的性行為,但仍無法達到臨床上的懷孕。」[56]。不孕症也可以再進一步分為原發性不孕及次發性不孕。原發性不孕是指無法順利生產,包括無法受孕,或胎兒無法順利生產(流產或是死胎)[57][58],次發性不孕是指之前曾經順利受孕或活產,但後來無法受孕或是順利活產[57][58]。
預防
後天的女性不孕症能用以下方式預防:
- 維持健康的生活形態:過度運動、攝取咖啡因、酒類及吸煙都和女性生育力降低有關。另一方面,飲食均衡營養,攝食充足的新鮮水果及蔬菜,並維持正常體重,可維持較好的生育力。
- 治療或是預防已有疾病:確診並控制慢性病(如,糖尿病及甲狀腺機能低下症)能提昇生育力。終身實行安全性行為可能會減少性傳染病引起的生育力受損;及時治療性病可以減少感染可能造成的顯著傷害。定期的身體檢查(包括子宫頸抹片)可以提早發現感染或是異常。
- 不延遲生育時間:生育力並非最終在停經前完全消失,而是在27歲後逐漸下降,在35歲後下降速度變快[59]。女性的親生母親若有生育相關的異常(如,親生母親有早發性停經),她可能也會有類似問題的風險,將可治療並延緩此風險,並延遲生育時間。
- 卵子冷凍貯藏:女性可利用卵子冷凍貯藏(凍卵)保存她的生育力。卵子冷凍貯藏會將女性卵母细胞冷凍,在之後想要(或適合)生育時再使用[60]。在生育力顛峰期凍卵,可將女性的卵母细胞冷凍貯藏,日後需要時使用,也可減少她不孕的機會[60]。
流行病學
世界各地女性不孕症的流行病學差異很大。2010年估計全世界有4850萬對夫妻不孕,從1990年至2010年之間,全世界不孕的情況變化不大[2]。2010年全世界女性不孕比例最低的地區有南美洲的秘魯、厄瓜多爾及玻利維亞,也包括波蘭、肯亞以及大韓民國[2],女性不孕比例最高的地區有東歐、北非、中東、大洋洲、及撒哈拉以南非洲[2]。自1990年起,原發性不孕的盛行率上昇,但次發性不孕的盛行率整體而言是下降的。女性不孕症在高收入、中歐及東歐、及中亞地區的發生率(不是盛行率)下降[2]。
非洲
撒哈拉以南非洲在1990年到2010年之間,原發性不孕的盛行率減少。其中,盛行率最低的是肯亞、辛巴威及盧旺達,盛行率最高的則是幾內亞、莫桑比克、安哥拉、加蓬及喀麥隆,以及北非靠近中東一帶[2]。根據2004年的DHS報告,非洲盛行率最高的是中非及撒哈拉以南非洲,緊接著的是東非[58]。
亞洲
合併原發性及次發性不孕症,亞洲盛行率最高的是南亞中部、接著是東南亞,盛行率最低的是西亞[58]。
社會及文化
社会羞辱
全世界許多文化中,不孕症引起的社會羞辱形式多樣。當女性無法受孕時,通常都會怪罪她們,即使大約50%的不育問題來自男性[61]。此外,許多社會傾向只珍視那些生產一胎以上的女性,且若夫妻無法受孕,婚姻會被視為失敗[61]。生育孩子的行為與夫妻婚姻是否美滿有關,並反映他們在社會中的社會角色[62]。非洲國家由東部的坦桑尼亞到西部的加蓬,不育症盛行,被稱為「非洲不孕帶」。在這個區域,會發現以上現象[61],且此地的不孕症被嚴重的污名化,不孕的夫妻在社會上會被視為失敗[61][63]。在烏干達和奈及利亞也是如此,在這兒不懷孕會承受巨大壓力,也具有某種社會影響[62]。在部分穆斯林社會中也有相同的現象,包括埃及[64]和巴基斯坦[65]。
有時,婦女的子女人數,會被視為財富的象徵,或是繼承財產數量的依據[62][65]。兒童可以透過多種方式影響財務安全。在奈及利亞和喀麥隆,土地所有權會由孩子的數量決定。此外,在一些撒哈拉以南的國家,如果婦女沒有生育任何子女,可能無法繼承財產[65]。在一些非洲和亞洲國家,丈夫可以剝奪不孕妻子的食物、住所和其他生活必需品(像是衣服)[65]。在喀麥隆,婦女可能無法繼承丈夫的土地,晚年只能獨立生活[62]。
社會和文化活動(包括傳統儀式),無生育的婦女是可能無法參加。在莫桑比克和奈及利亞會發現這種污名化現象,不孕的婦女會被視為社會流浪者[62]。這種侮辱性做法,貶低社會中不孕婦女的價值[66][67]。根據馬庫阿族傳統,懷孕和分娩被視為婦女的重要生活事件,像恩薩拉(nthaa´ra)和恩薩阿拉之姆瓦納(ntha´ara no mwana)儀式,只有曾懷孕且有小孩的婦女能參加[66]。
與懷孕有關的內部和社會規範,可能對不孕症產生社會羞辱,這影響世界各地的婦女[67]。當懷孕視為是生命中的重要事件,並不孕被當作「社會上無法接受的狀況」時,會促使人們尋求各種形式的治療,不論是傳統治療或是昂貴的西方療法[64]。在得到治療機會有限的許多地區,為了生孩子而可能產生極端行為,有時更可能違法[62][64]。
婚姻角色
有些國家的男性若發現他和妻子無法生育,可能會和其他女性結婚或是納妾,目的是希望透過和其他女性的性行為來繁衍後代[62][64][65]。此情形在某國家很常見,例如喀麥隆[62][65]、奈及利亞[62]、莫三比克[66]、埃及[64]、波札那[68]、孟加拉國[65],以及一些一夫多妻制較常見,而且被社會接受的國家。
在某些文化中,包括波札那[68]和奈及利亞[62],為了生孩子,婦女可以選擇並允許能與她丈夫有性行為的女性[62]。迫切需要孩子的婦女可能會與丈夫妥協,選擇一名婦女,並承擔照顧孩子的職責,以滿足被社會接受和有用的自覺[68]。
為了懷孕,女人也可以和其他男人睡覺[66]。這麼做的原因有很多,包括:傳統治療師的建議,或者尋找另一個「更適合」的人。在許多情況下,丈夫並不知道妻子有其它額外的性關係,就算妻子懷了另一個男人的小孩,也不會被告知丈夫[66]。然而,文化上並不接受這樣的行為,因此可能使婦女受孕的機會比男人少,並加劇婦女的性別痛苦[64]。
男人和女人也可以離婚,試圖找到一個新的伴侶來生孩子。不孕在許多文化中是離婚的原因,也是男人或女人增加他們後代機會的一種方式[62][64][66][68]。婦女離婚後,可能失去土地、財富和家庭帶來的安全保障[68]。這會破壞婚姻,並導致婚姻上的不信任。性伴侶增加也可能導致疾病傳播,包括艾滋病毒/艾滋病,並助長後代不育的可能性[68]。
參考文獻
- te Velde, E. R. . Human Reproduction Update. 2002, 8 (2): 141–154. ISSN 1355-4786. PMID 12099629. doi:10.1093/humupd/8.2.141.
- Mascarenhas M.N.; Flaxman S.R.; Boerma T.; Vanderpoel S.; Stevens G.A. . PLOS Med. 2012, 9 (12): e1001356. doi:10.1371/journal.pmed.1001356.
- http://www.fertilityfaq.org/_pdf/magazine1_v4.pdf%5B%5D
- Anderson SE, Dallal GE, Must A. . Pediatrics. April 2003, 111 (4 Pt 1): 844–50. PMID 12671122. doi:10.1542/peds.111.4.844.
- Al-Sahab B, Ardern CI, Hamadeh MJ, Tamim H. . BMC Public Health. 2010, 10: 736. PMC 3001737
 . PMID 21110899. doi:10.1186/1471-2458-10-736.
. PMID 21110899. doi:10.1186/1471-2458-10-736. - (PDF). [2019-09-08]. (原始内容存档 (PDF)于2013-12-09).
- Apter D. . Clinical Endocrinology. February 1980, 12 (2): 107–20. PMID 6249519. doi:10.1111/j.1365-2265.1980.tb02125.x.
- Dechanet C, Anahory T, Mathieu Daude JC, Quantin X, Reyftmann L, Hamamah S, Hedon B, Dechaud H. . Hum. Reprod. Update. 2011, 17 (1): 76–95. PMID 20685716. doi:10.1093/humupd/dmq033.
- FERTILITY FACT > Female Risks (页面存档备份,存于) By the American Society for Reproductive Medicine (ASRM). Retrieved on Jan 4, 2009
- Regulated fertility services: a commissioning aid - June 2009 (页面存档备份,存于), from the Department of Health UK
- Practice Committee of American Society for Reproductive Medicine. . Fertil Steril. 2008, 90 (5 Suppl): S254–9. PMID 19007641. doi:10.1016/j.fertnstert.2008.08.035.
- Nelson LR, Bulun SE. . J. Am. Acad. Dermatol. 2001-09, 45 (3 Suppl): S116–24. PMID 11511861. doi:10.1067/mjd.2001.117432.
- Sloboda, D. M.; Hickey, M.; Hart, R. . Human Reproduction Update. 2010, 17 (2): 210–227. PMID 20961922. doi:10.1093/humupd/dmq048.
- Freizinger M, Franko DL, Dacey M, Okun B, Domar AD. . Fertil. Steril. November 2008, 93 (1): 72–8. PMID 19006795. doi:10.1016/j.fertnstert.2008.09.055.
- . [26 September 2015]. (原始内容存档于2016-10-06).
- Koning AM, Kuchenbecker WK, Groen H, et al. . Hum. Reprod. Update. 2010, 16 (3): 246–54. PMID 20056674. doi:10.1093/humupd/dmp053.
- . [2019-09-08]. (原始内容存档于2019-10-17).
- Brydøy M, Fosså SD, Dahl O, Bjøro T. . Acta Oncol. 2007, 46 (4): 480–9. PMID 17497315. doi:10.1080/02841860601166958.
- Morgan, S.; Anderson, R. A.; Gourley, C.; Wallace, W. H.; Spears, N. . Human Reproduction Update. 2012, 18 (5): 525–35. PMID 22647504. doi:10.1093/humupd/dms022.
- Rosendahl, M.; Andersen, C.; La Cour Freiesleben, N.; Juul, A.; Løssl, K.; Andersen, A. . Fertility and Sterility. 2010, 94 (1): 156–166. PMID 19342041. doi:10.1016/j.fertnstert.2009.02.043.
- Gurgan T, Salman C, Demirol A. . Placenta. October 2008, 29 (Suppl B): 152–9. PMID 18790328. doi:10.1016/j.placenta.2008.07.007.
- Restrepo, B.; Cardona-Maya, W. . Actas Urologicas Espanolas. October 2013, 37 (9): 571–578. ISSN 1699-7980. PMID 23428233. doi:10.1016/j.acuro.2012.11.003.
- Rao, Kamini. . JP Medical Ltd. 2013-09-30. ISBN 9789350907368 (英语).
- Ten Broek, R. P. G.; Kok- Krant, N.; Bakkum, E. A.; Bleichrodt, R. P.; Van Goor, H. . Human Reproduction Update. 2012, 19 (1): 12–25. PMID 22899657. doi:10.1093/humupd/dms032.
- Codner, E.; Merino, P. M.; Tena-Sempere, M. . Human Reproduction Update. 2012, 18 (5): 568–585. PMID 22709979. doi:10.1093/humupd/dms024.
- Tersigni C, Castellani R, de Waure C, Fattorossi A, De Spirito M, Gasbarrini A, Scambia G, Di Simone N. . Hum. Reprod. Update (Meta-Analysis. Review). 2014, 20 (4): 582–93 [2019-09-11]. PMID 24619876. doi:10.1093/humupd/dmu007. (原始内容存档于2020-05-09).
- Lasa, JS; Zubiaurre, I; Soifer, LO. . Arq Gastroenterol (Meta-Analysis. Review). 2014, 51 (2): 144–50. PMID 25003268. doi:10.1590/S0004-28032014000200014.
- Middeldorp S. . Semin. Hematol. 2007, 44 (2): 93–7. PMID 17433901. doi:10.1053/j.seminhematol.2007.01.005.
- Qublan HS, Eid SS, Ababneh HA, et al. . Hum. Reprod. 2006, 21 (10): 2694–8. PMID 16835215. doi:10.1093/humrep/del203.
- Karasu, T.; Marczylo, T. H.; MacCarrone, M.; Konje, J. C. . Human Reproduction Update. 2011, 17 (3): 347–361. PMID 21227997. doi:10.1093/humupd/dmq058.
- Tichelli André; Rovó Alicia. . Expert Rev Hematol. 2013, 6 (4): 375–388 [2019-09-11]. PMID 23991924. doi:10.1586/17474086.2013.816507. (原始内容存档于2019-09-02).
In turn citing: Wallace WH, Thomson AB, Saran F, Kelsey TW. . Int. J. Radiat. Oncol. Biol. Phys. 2005, 62 (3): 738–744. PMID 15936554. doi:10.1016/j.ijrobp.2004.11.038. - Tichelli André; Rovó Alicia. . Expert Rev Hematol. 2013, 6 (4): 375–388 [2019-09-11]. PMID 23991924. doi:10.1586/17474086.2013.816507. (原始内容存档于2019-09-02).
-
In turn citing: Salooja N, Szydlo RM, Socie G, et al. . Lancet. 2001, 358 (9278): 271–276. doi:10.1016/s0140-6736(01)05482-4. - Sultan C, Biason-Lauber A, Philibert P. . Gynecol Endocrinol. January 2009, 25 (1): 8–11. PMID 19165657. doi:10.1080/09513590802288291.
- Bodri D, Vernaeve V, Figueras F, Vidal R, Guillén JJ, Coll O. . Hum. Reprod. March 2006, 21 (3): 829–832. PMID 16311294. doi:10.1093/humrep/dei396.
- 其中沒有另外列參考資料的,其參考資料為The Evian Annual Reproduction (EVAR) Workshop Group 2010; Fauser, B. C. J. M.; Diedrich, K.; Bouchard, P.; Domínguez, F.; Matzuk, M.; Franks, S.; Hamamah, S.; Simón, C.; Devroey, P.; Ezcurra, D.; Howles, C. M. . Human Reproduction Update. 2011, 17 (6): 829–847. PMC 3191938
 . PMID 21896560. doi:10.1093/humupd/dmr033.
. PMID 21896560. doi:10.1093/humupd/dmr033. - Wang, Jian; Zhang, Wenxiang; Jiang, Hong; Wu, Bai-Lin. . New England Journal of Medicine. 2014, 370 (10): 972–974. ISSN 0028-4793. PMID 24597873. doi:10.1056/NEJMc1310150.
- Boggula VR, Hanukoglu I, Sagiv R, Enuka Y, Hanukoglu A. . The Journal of Steroid Biochemistry and Molecular Biology. October 2018, 183: 137–141. PMID 29885352. doi:10.1016/j.jsbmb.2018.06.007.
- Caburet, Sandrine; Arboleda, Valerie A.; Llano, Elena; Overbeek, Paul A.; Barbero, Jose Luis; Oka, Kazuhiro; Harrison, Wilbur; Vaiman, Daniel; Ben-Neriah, Ziva; García-Tuñón, Ignacio; Fellous, Marc; Pendás, Alberto M.; Veitia, Reiner A.; Vilain, Eric. . New England Journal of Medicine. 2014, 370 (10): 943–949. ISSN 0028-4793. PMC 4068824
 . PMID 24597867. doi:10.1056/NEJMoa1309635.
. PMID 24597867. doi:10.1056/NEJMoa1309635. - Huang, Hua-Lin; Lv, Chao; Zhao, Ying-Chun; Li, Wen; He, Xue-Mei; Li, Ping; Sha, Ai-Guo; Tian, Xiao; Papasian, Christopher J.; Deng, Hong-Wen; Lu, Guang-Xiu; Xiao, Hong-Mei. . New England Journal of Medicine. 2014, 370 (13): 1220–1226. ISSN 0028-4793. PMC 4076492
 . PMID 24670168. doi:10.1056/NEJMoa1308851.
. PMID 24670168. doi:10.1056/NEJMoa1308851. - . [2019-09-20]. (原始内容存档于2010-02-18).
- Hull MG, Savage PE, Bromham DR. . Br Med J (Clin Res Ed). June 1982, 284 (6330): 1681–5. PMC 1498620
 . PMID 6805656. doi:10.1136/bmj.284.6330.1681.
. PMID 6805656. doi:10.1136/bmj.284.6330.1681. - Luteal Phase Dysfunction 於 eMedicine
- Guven MA, Dilek U, Pata O, Dilek S, Ciragil P. . Arch. Gynecol. Obstet. 2007, 276 (3): 219–23. PMID 17160569. doi:10.1007/s00404-006-0279-z.
- Fernandez, H.; Capmas, P.; Lucot, J. P.; Resch, B.; Panel, P.; Bouyer, J. . Human Reproduction. 2013, 28 (5): 1247–1253. PMID 23482340. doi:10.1093/humrep/det037.
- Fertility: assessment and treatment for people with fertility problems (页面存档备份,存于). NICE guidelines guideline}} CG156 - Issued: February 2013
- Raga F, Bauset C, Remohi J, Bonilla-Musoles F, Simón C, Pellicer A. . Hum. Reprod. 1997, 12 (10): 2277–81. PMID 9402295. doi:10.1093/humrep/12.10.2277.
- Magos A. . Reprod. Biomed. Online. 2002, 4 (Suppl 3): 46–51. PMID 12470565. doi:10.1016/s1472-6483(12)60116-3.
- Shuiqing M, Xuming B, Jinghe L. . Chin. Med. Sci. J. 2002, 17 (4): 242–5. PMID 12901513.
- Proctor JA, Haney AF. . Fertil. Steril. 2003, 80 (5): 1212–5. PMID 14607577. doi:10.1016/S0015-0282(03)01169-5.
- Tan Y, Bennett MJ. . The Australian & New Zealand Journal of Obstetrics & Gynaecology. 2007, 47 (5): 406–9. PMID 17877600. doi:10.1111/j.1479-828X.2007.00766.x.
- Farhi J, Valentine A, Bahadur G, Shenfield F, Steele SJ, Jacobs HS. . Hum. Reprod. 1995, 10 (1): 85–90. PMID 7745077. doi:10.1093/humrep/10.1.85.
- Wartofsky L, Van Nostrand D, Burman KD. . Obstetrical & Gynecological Survey. 2006, 61 (8): 535–42. PMID 16842634. doi:10.1097/01.ogx.0000228778.95752.66.
- Broer, S. L.; Broekmans, F. J. M.; Laven, J. S. E.; Fauser, B. C. J. M. . Human Reproduction Update. 2014, 20 (5): 688–701. ISSN 1355-4786. PMID 24821925. doi:10.1093/humupd/dmu020.
- World Health Organization 2013. "Health Topics: Infertility". Available http://www.who.int/topics/infertility/en/ (页面存档备份,存于). Retrieved 2013-11-05.
- Zegers-Hochschild F.; Adamson G.D.; de Mouzon J.; Ishihara O.; Mansour R.; Nygren K.; Sullivan E.; van der Poel S. . Human Reproduction. 2009, 24 (11): 2683–2687. PMID 19801627. doi:10.1093/humrep/dep343.
- World Health Organization 2013."Sexual and reproductive health: Infertility definitions and terminology". Available http://www.who.int/reproductivehealth/topics/infertility/definitions/en/ (页面存档备份,存于). Retrieved November 5, 2013.
- Rutstein, Shea O., and Iqbal H. Shah. "Infecundity, Infertility, and Childlessness in Developing Countries." DHS Comparative Reports No. 9 (2004): 1-57.
- Hall, Carl T. . The San Francisco Chronicle. April 30, 2002 [2007-11-21]. (原始内容存档于2012-06-17).
- . Egg Freezing. [6 March 2015]. (原始内容存档于2018-02-07).
- WHO . . Bulletin of the World Health Organization. 2010, 88 (12): 881–882. PMC 2995184
 . PMID 21124709. doi:10.2471/BLT.10.011210.
. PMID 21124709. doi:10.2471/BLT.10.011210. - Araoye, M. O. (2003). "Epidemiology of infertility: social problems of the infertile couples." West African journal of medicine (22;2): 190-196.
- Robert J. Leke, Jemimah A. Oduma, Susana Bassol-Mayagoitia, Angela Maria Bacha, and Kenneth M. Grigor. "Regional and Geographical Variations in Infertility: Effects of Environmental, Cultural, and Socioeconomic Factors" Environmental Health Perspectives Supplements (101) (Suppl. 2): 73-80 (1993).
- Inhorn, M. C. (2003). "Global infertility and the globalization of new reproductive technologies: illustrations from Egypt." Social Science & Medicine (56): 1837 - 1851.
- Dyer, S. J. (2012). "The economic impact of infertility on women in developing countries – a systematic review." FVV in ObGyn: 38-45.
- Gerrits, T. (1997). "Social and cultural aspects of infertility in Mozambique." Patient Education and Counseling (31): 39-48.
- Whiteford, L. M. (1995). "STIGMA: THE HIDDEN BURDEN OF INFERTILITY." Sot. Sci. Med. (40;1): 27-36.
- Mogobe, D. K. (2005). "Denying and Preserving Self: Batswana Women's Experiences of Infertility." African Journal of Reproductive Health (9;2): 26-37.
- Omberlet, W. (2012). "Global access to infertility care in developing countries: a case of human rights, equity and social justice " FVV in ObGyn: 7-16.
- McQuillian, J., Greil, A.L., White, L., Jacob, M.C. (2003). "Frustrated Fertility: Infertility and Psychological Distress among Women." Journal of Marriage and Family (65;4): 1007-1018.
- Reproductive Health Outlook (2002). "Infertility: Overview and lessons learned."
- Matthews A. M.; Matthews R. . Family Relations. 1986, 35 (4): 479–487. JSTOR 584507. doi:10.2307/584507.